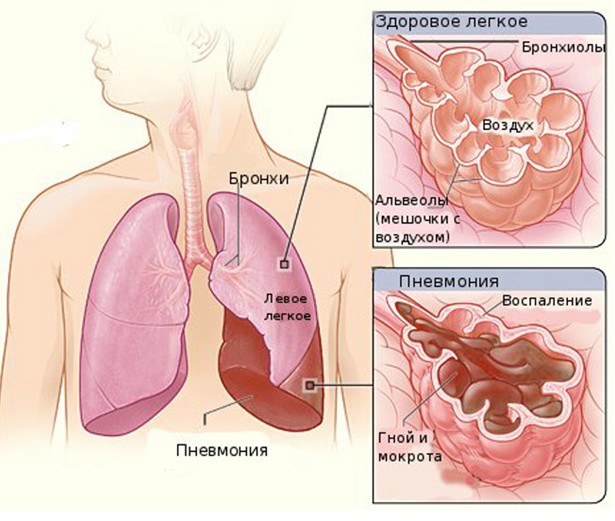
Пневмония у детей – это весьма сложный многопричинный процесс, который поражает ткань легких и имеет свои особенности. Чаще воспалительный процесс является результатом запущенных или не вылеченных простуд или бронхитов.
Обычно пневмонией болеют дети младшего возраста (в среднем – возрастом 3 года), когда начинают посещать детские сады, где их несовершенный организм сталкивается с огромным количеством неизвестных иммунитету ребенка инфекций. Чем старше становится ребенок, тем шансы заболеть пневмонией в детском возрасте резко снижаются, но не исключаются. Пневмония сама по себе не заразна. Она не передается воздушно-капельным путем. Заразны микроорганизмы и вирусы, которые ослабляют иммунитет и делают дыхательные пути готовыми к развитию воспалительного процесса. К примеру, грипп, который передается воздушно-капельным путем, может запросто спровоцировать развитие пневмонии. Он передается от больного человека. Дети, болеющие гриппом, заразны в течение 5 дней с момента появления первых симптомов. Многие знаю, что именно этот вирус вызывает тяжелейшие пневмонии, иногда с летальным исходом. Инкубационный период при гриппе составляет от 3 до 7 дней. Заразны дети с острыми респираторными вирусными инфекциями. У них инкубационный период примерно такой же, как у гриппа.
Предрасполагающие и этиологические факторы
Предрасполагающие:
- хроническая инфекция в организме;
- постоянно рецидивирующий или хронический бронхит;
- вредные привычки — курение;
- переохлаждение или любой стрессовый фактор.
Развитие заболевания в детском возрасте провоцируют:
- различные бактериальные агенты: пневмококки или стафилококки/стрептококки, а также гемофильная и синегнойная палочки, хламидии, микоплазмы;
- вирусные агенты (вирус гриппа, аденовирусы);
- грибы (рода Кандида).
Причинами внебольничной пневмонии чаще всего являются:
- Новорожденные 1-ых дней жизни – стрептококк B, анаэробы, листерия, грамотрицательная микрофлора. Из вирусов – цитомегаловирус и вирус герпеса. Иногда – микоплазма;
- Воспаление легких у детей возрастом от 5 дней до 1 месяца – золотистый и другие виды стафилококков, колиформные бактерии, пневмококки. Из вирусов – цитомегаловирус, вирус герпеса и РС-вирус. Иногда – хламидия;
- Пневмония у детей от 1 мес. до полугода типичной формы – стафилококк, кишечная палочка, энтеробактерии;
- Воспаление легких у детей возрастом от 1 до 6 месяцев атипичной формы – хламидия, реже пневмоциста и уреаплазма;
- Детский возраст от 6 мес. и до 15 лет с типичной неосложненной формой – пневмококк и гемофильная палочка, у которой отсутствует капсула (в детском возрасте до 5 лет также типа b);
- Пневмония у детей от 6 месяцев до 15 лет атипичной формы – микоплазма и хламидия;
- Дети от 6 мес. до 15 лет с осложненной плевритом или деструкцией пневмонией – пневмококк, гемофильная палочка типа b, редко стрептококк.
Причины госпитальных пневмоний или возникших на фоне применения антибиотиков:
- Колиформные бактерии, к которым относятся клебсиеллы, энтеробактер, эшерихия, протей;
- Гемофильная палочка;
- Золотистый стафилококк;
- Анаэробные бактерии;
- Аденовирусы;
- РС-вирус;
- Парагрипп и грипп;
- Микоплазма;
- Пневмококк;
 Причины аспирационного синдрома:
Причины аспирационного синдрома:
- Вышеперечисленные возбудители;
- Микоплазма Стрептококки;
- Анаэробные микроорганизмы
- Грибы рода Кандида.
Причины вентиляционных пневмоний:
- Ранние – пневмококк, гемофильная палочка;
- Поздние – синегнойная палочка, клебсиелла, ацинетобактерии, энтерококки;
- Аденовирусы;
- Грибы.
Классификация
По условиям инфицирования:
- Внебольничная (амбулаторная);
- Нозокомиальная (госпитальная) – процесс воспаления развивается после 72 часов нахождения в стационаре или в течение 72 часов после выписки из него;
- Вентиляционная (при нахождении ребенка на аппарате искусственной вентиляции легких);
- Аспирационная (при вдыхании или попадании инородного тела или желудочного содержимого в легкие);
- Внутриутробная (врожденная);
- Пневмония, что связана с выполнением врачебных манипуляций.
По клинико-рентгенологическим формам:
- сегментарная;
- лобарная (крупозная пневмония);
- интерстициальная;
- очаговая.
 По локализации:
По локализации:
- Одно- (лево- или правосторонняя);
- Двусторонняя.
Касательно осложнений:
- неосложненная (без осложнений);
- осложненная: кардиореспираторная, циркуляторная, гнойная, токсическая, по легочным причинам (деструкция легкого, его абсцесс, плеврит или пневмоторакс, пиопневмоторакс), по внелегочным причинам (при остеомиелите, отите, пиелонефрите, менингите, инфекционно-токсическом шоке, ДВС-синдроме, заболеваниях сердечно-сосудистой системы и других заболеваниях).
Пневмонии имеют 5 степеней тяжести, а также могут сопровождаться дыхательной недостаточностью, которая имеет 3 степени тяжести.
По течению пневмонии у детей классифицируют так:
- острое — до 6 недель;
- затяжное – при отсутствии разрешения заболевания от 6 недель до 8 недель от его начала.
Патологический процесс может затрагивать различный объем легочной ткани. К примеру, очаговая пневмония поражает маленький участок легочной ткани в радиусе приблизительно 1 см, сегментарная занимает один или несколько сегментов в легком, крупозная – воспаление доли легкого, интерстициальная – поражаются внутрилегочные соединительные перегородки.
Тяжесть течения, сложность диагностики и длительность лечения зависит как раз от характера процесса воспаления и от его объема.
Патогенез
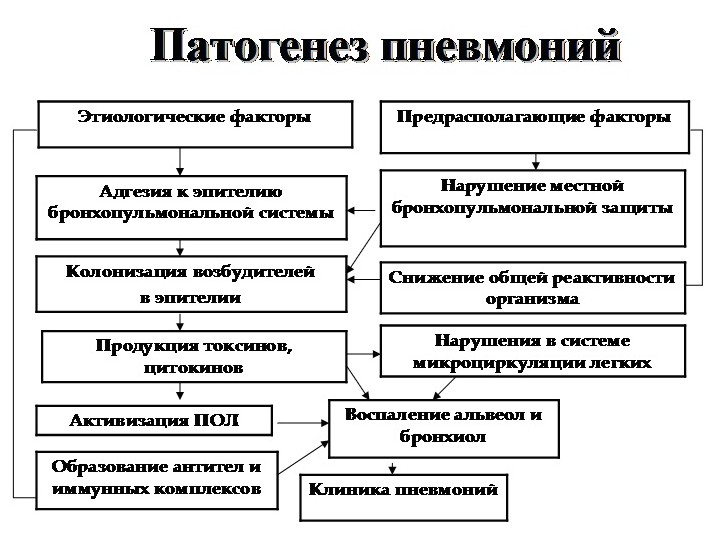 Основные пути проникновения вирусных или бактериальных агентов – бронхогенный и гематогенный. Вирусы провоцируют избыточную продукцию слизи в носоглотке, откуда инфекция передается в нижние отделы дыхательного тракта, а также нарушают функционирование мукоцилиарного аппарата, защитной макрофагальной системы легких, что препятствует очищению легких ребенка от микроорганизмов, «случайно» поглощенных во сне со слизью в верхние дыхательные пути.
Основные пути проникновения вирусных или бактериальных агентов – бронхогенный и гематогенный. Вирусы провоцируют избыточную продукцию слизи в носоглотке, откуда инфекция передается в нижние отделы дыхательного тракта, а также нарушают функционирование мукоцилиарного аппарата, защитной макрофагальной системы легких, что препятствует очищению легких ребенка от микроорганизмов, «случайно» поглощенных во сне со слизью в верхние дыхательные пути.
Бактерии же быстро прилипают к клеткам эпителия благодаря фибронектину и сиаловым кислотам, проникают в цитоплазму и колонизируют эпителий. Но так как перед этим вирус уже повредил макрофагальную защиту, то в очаг повреждения начинают мигрировать нейтрофилы, благодаря активации каскада защитных реакций системы комплемента.
Изначально воспалительный очаг локализуется в бронхиолах, где и происходит задержка попавших в организм микробов. Это происходит из-за особенностей бронхиол – ампулообразного их расширения и отсутствия реснитчатого эпителия.
Как раз из бронхиол бактериальный агент очень быстро устремляется в паренхиму легких и, таким образом, развивается пневмония, которая сама по себе не заразна. Опасен только бактериальный или вирусный агент.
Общие клинические проявления и отдельно по распространенным формам заболевания
Иногда симптоматика пневмонии у детей во многом отличается от клинического течения у взрослых. Это значит, что при малейшем подозрении на пневмонию, обязательна консультация врача и даже экстренная госпитализация.
Интоксикация – основное и первое проявление пневмонии у маленьких детей. Температура поднимается до фебрильных цифр – 38 градусов Цельсия и выше, которая устойчиво держится 2-3 дня, что значительно ухудшает состояние ребенка.
Кожные покровы у ребенка становятся бледными, иногда «мраморными», со временем нарастает синюшность носогубного треугольника (цианоз).
Повышается частота дыхательных движений и частота сердечных сокращений (пульс).
На коже выступает липкий пот, может появиться мелкоточечная сыпь.
Состояние ребенка становится все хуже, снижается аппетит, он становится вялым и капризным.
Из-за интоксикации возможна рвота и/или диарея.
Одним из симптомов, который свидетельствует о тяжести пневмонии, является одышка, которая может достигать 60-80 раз в одну минуту. В дыхании начинают участвовать вспомогательные мышцы (межреберные, над- и подключичные впадины).
В начале заболевания может быть сухой кашель, который может со временем переходить во влажный.
Очаговая форма
Эта пневмония у ребенка 3-4 года или школьного возраста может начинаться постепенно или развиваться медленно, проявившись в конце первой-второй недели заболевания. Может быть вариант внезапного начала – в первый день болезни.
Если очаговая форма пневмонии развивается на фоне ОРВИ, то наблюдается: повышение температуры тела, головная боль, изменение состояния ребенка в сторону капризности, вялости и снижения аппетита, нарушения сна.
Из «легочных жалоб» — нарастает влажный кашель, появляется одышка (шумная и экспираторная не характерна для пневмонии), боли по бокам грудной клетки (иногда), бледность кожи, периоральный цианоз (вокруг рта, в области носогубного треугольника), в акте дыхания участвует вспомогательная дыхательная мускулатура.
Перкуторные особенности (при простукивании грудной клетки): отмечается укорочение перкуторного тона над очагами поражения легкого.
Аускультативно (при выслушивании легких): ослабленное и жесткое дыхание, крепитация, не исчезающий громкие мелкопузырчатые хрипы.
При очаговой пневмонии у ребенка 1-3 года на первое место выходит дыхательная недостаточность, изменения в легких появляются позже, и часто процесс бывает 2-сторонним.
В начальном периоде воспаления легких у детей появляются катаральные симптомы: насморк, сухой кашель, чихание, субфебрильная/фебрильная температура тела, ухудшение общего самочувствия.
Даже при лечении кашель усиливается, ребенок становится вялым, бледным, не увеличивается масса тела, может быть неустойчивый стул, срыгивания и даже рвота. Развивается адинамия, снижается мышечный тонус, в акте дыхания участвует вспомогательная мускулатура, появляется периоральный и даже генерализованный цианоз. В такие моменты ребенок требует экстренной госпитализации и квалифицированного ухода.
Сегментарная форма
1 вариант – эта пневмония протекает доброкачественно, иногда из-за этого ее даже не диагностируют. Дыхательная недостаточность, интоксикация и кашель отсутствуют. Она не требует особого ухода за дитем.
2 вариант – протекает схоже с крупозной пневмонией с внезапным началом, лихорадкой и циклическим течением. Могут проявляться боли в грудной клетке и животе.
3 вариант – появление сегментарной тени на 1-2 неделе болезни. Клинически протекает как очаговая у детей 3-4 года жизни и школьников, но при выслушивании картина отличается – дыхание ослаблено, жесткое, хрипов нет. Часто поражается плевра и возникают ателектазы, высокая вероятность абсцессов и бронхоэктазий. В этом случае ребенок будет требовать особого лечения и ухода.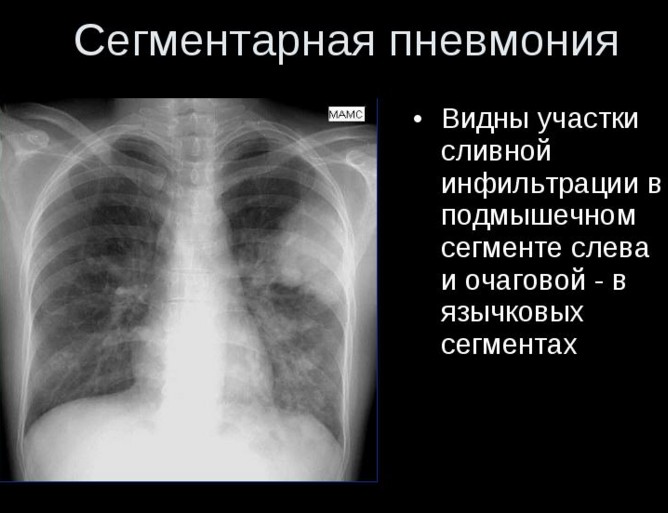
Крупозная (долевая) форма
Эта форма воспалительного процесса легких у детей 2-4 года жизни и школьного возраста чаще поражает верхнюю и нижнюю долю правого легкого.
Зачастую все начинается с ОРВИ, внезапно повышается температура тела до фебрильных цифр (39-40), с выраженным интоксикационным синдромом, иногда может быть бред и спутанность сознания. Особенности этой формы — сильный кашель со «ржавой» мокротой и боли в груди.
Для этой формы не удивлением будут боли в правой подвздошной области и околопупочной. Боли в груди могут иррадиировать в спину, плечо, лопатку.
Ребенок будет лежать на «больной стороне» с подтянутыми к груди ножками.
Иногда может быть проявление этого вида пневмонии в «менингеальной форме» с судорогами при локализации воспалительного процесса в верхней доли из-за раздражения n.vagus.
Все вышеперечисленные симптомы свидетельствуют чаще всего о пневмонии.
Часто пневмония у деток до года и новорожденных вызвана атипичной флорой, которая не дает выраженной симптоматики. Дети при этом вялые, много спят, раздражительные и капризные.
 Температура может достигать высоких цифр – 40 градусов. Кашля не будет, но появится сильная одышка. Обычно в процесс вовлекаются оба легких. В подобных случаях нужна обязательная госпитализация ребенка. Только квалифицированные специалисты смогут спасти ребенка в этой ситуации.
Температура может достигать высоких цифр – 40 градусов. Кашля не будет, но появится сильная одышка. Обычно в процесс вовлекаются оба легких. В подобных случаях нужна обязательная госпитализация ребенка. Только квалифицированные специалисты смогут спасти ребенка в этой ситуации.
Иногда бронхит может осложниться пневмонией, что не будет сопровождаться подъемом температуры. В этом случае родители и даже врачи не смогут вовремя заподозрить развитие пневмонии. Но при этом будет сильная одышка, боли в грудной клетке, кашель, а вот явления интоксикации могут быть незначительными или вовсе отсутствовать.
Диагностика
- Клинический анализ крови (изменения – лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов, при тяжелом течении добавляется эритроцитоз).
- Биохимический анализ крови: повышение маркеров разрушения печеночных клеток, С-реактивного белка.
- Клинический анализ мочи: белок в моче, иногда эритроциты и почечные цилиндры.
- Мониторинг показателей сердца и дыхания: тахикардия и снижение сатурации (процента насыщения крови кислородом) из-за дыхательной недостаточности.
- Рентгенодиагностика:
- очаговая пневмония – неправильные очаговые тени с нечеткими контурами, иногда – расширение межреберных расстояний, низкое стояние купола диафрагмы, повышение прозрачности полей легких, расширение их корней;
- крупозная пневмония – очаг затемнения, который занимает всю долю или несколько ее сегментов;
- интерстициальная – легочный рисунок в виде «веретенообразных» тяжей, которые идут от расширенного корня легкого, перибронхиальная инфильтрация, мелкая пятнистость (если есть ателектазы).
Лечение
 На дому лечение пневмонии происходит под внимательным уходом и наблюдением родителей за состоянием ребенка, здесь не всегда требуется специализированный сестринский уход. В период лихорадки ребенку назначается постельный режим. В остром периоде пища должна быть щадящей. Объем жидкости должен быть на 20% выше физиологической потребности. Из питья следует ввести морсы, соки, чай с лимоном (у детей старшего возраста). Рекомендовано частое проветривание комнаты без присутствия ребенка.
На дому лечение пневмонии происходит под внимательным уходом и наблюдением родителей за состоянием ребенка, здесь не всегда требуется специализированный сестринский уход. В период лихорадки ребенку назначается постельный режим. В остром периоде пища должна быть щадящей. Объем жидкости должен быть на 20% выше физиологической потребности. Из питья следует ввести морсы, соки, чай с лимоном (у детей старшего возраста). Рекомендовано частое проветривание комнаты без присутствия ребенка.
Дома лечат только пневмонию легкого течения и у детей после 3 лет. Дети до этого возраста (которым 1 год или два года) подлежат госпитализации, где им будет оказан должный врачебный и сестринский уход.
Антибиотикотерапия должна быть начата сразу и быстро. Назначают цефтриаксон из расчета 50-75 мг на кг массы тела. Если недавно уже проводилось лечение Цефалоспоринами, то применяют Эритромицин. Обязательно назначают параллельно с приемом антибиотиков – пробиотики (Бифиформ, Лактовит, Лактиале).
Кроме этого, у детей применяют муколитики, отхаркивающие средства и антипиретики (снижающие температуру средства).
В стационаре режим у ребенка постельный, кровать должна быть со слегка приподнятым головным концом.
Важную роль в период лечения и выздоровления ребенка играет сестринский уход. Задача врача – назначить корректную и эффективную терапию с учетом состояния ребенка. А вот задача медсестры – обеспечить полноценный и всеобъемлющий сестринский уход.
 Питание ребенка в этот период должно быть маленькими порциями, но частым. Если у ребенка рвота, диспепсия или срыгивания, то мама или медсестра должны отпаивать ребенка, к примеру, Регидроном.
Питание ребенка в этот период должно быть маленькими порциями, но частым. Если у ребенка рвота, диспепсия или срыгивания, то мама или медсестра должны отпаивать ребенка, к примеру, Регидроном.
При тяжелой дегидратации назначают внутривенное введение раствора альбумина с глюкозой и раствором Рингера + мочегонные.
Если возможно, то ребенок младшего возраста переводится на грудное вскармливание с допаиванием фруктово-овощными отварами, морковной смесью.
Если у ребенка дыхательная недостаточность 1 степени, то сестринский уход состоит в проветривании палат не меньше 4-6 раз в сутки.
При дыхательной недостаточности 2 степени должна быть обеспечена подача ребенку увлажненного кислорода не менее чем 4 мл/мин.
Антибиотикотерапия в стационаре:
- новорожденные и дети в 1-ые 6 мес. жизни, что заболели впервые и дома – цефалоспорины 2 поколения, начиная с обычных доз;
- дети старше 6 мес. с острой пневмонией без токсикоза и осложнений, что заболели дома, принимают пенициллины в суточной дозе 100000-150000ЕД/кг;
- если ребенок не может принимать пенициллины, то ему назначают введение цефалоспоринов 2-3 поколения или макролидов;
- у ослабленных детей с сопутствующей патологией при госпитальной пневмонии назначают внутривенное введение цефтриаксона в комбинации с амикацином;
- при массивных инфильтратах и гнойных осложнениях назначают комбинацию цефалоспоринов и оксациллина или метициллина.
 Кроме этих препаратов назначают отхаркивающие, муколитики, пробиотики и снижающие температуру средства.
Кроме этих препаратов назначают отхаркивающие, муколитики, пробиотики и снижающие температуру средства.
В борьбе с пневмонией наряду с антибиотикотерапией помогут и физиотерапевтические методы лечения: СВЧ, УВЧ, индуктотермия, электрофорез.
При гнойных осложнениях назначают трасилол и контрикал.
Профилактика
- Кормление ребенка грудью, что обеспечивает хороший иммунитет в будущем.
- Общеукрепляющий массаж, гимнастика и прогулки на свежем воздухе.
- Ограничение контакта с заболевшими детьми.
- Профилактика врожденных пневмоний (пропаганда планированной беременности и лечение будущих мам от различных острых и хронических инфекций).
Прогноз
При своевременном выявлении и эффективном лечении пневмонии у детей:
- прогноз для жизни – благоприятный,
- прогноз для выздоровления – благоприятный.
Самое важное в лечении пневмонии – это адекватная оценка состояния ребенка, правильный антибиотик, профилактика осложнений и должный сестринский уход. Помните, что сама пневмония не заразна, а опасен лишь ребенок с ОРВИ или простудой и после контакта с ним инкубационный период может занимать 3-7 дней до появления первых симптомов.